 |
|
Популярные авторы:: Кларк Артур Чарльз :: Горький Максим :: БСЭ :: Joyce James :: Чехов Антон Павлович :: Борхес Хорхе Луис :: Лондон Джек :: Азимов Айзек :: Толстой Лев Николаевич :: Фармер Филип Хосе Популярные книги:: The Boarding House :: Бурый волк :: Обман :: Подземная Москва :: Справочник по реестру Windows XP :: Единственный способ :: Чужое :: Движущая сила :: Легенды о звездных капитанах :: Мятежная княжна |
Хирургия грыж брюшной стенкиModernLib.Net / Медицина / Воскресенский Николай Валерианович / Хирургия грыж брюшной стенки - Чтение (стр. 8)
Далее разделяют послойно ткани, вскрывают грыжевой мешок, разделяют имеющиеся спайки. Если при отделении оболочек, приросших к вышедшим органам, возникает кровотечение, часть оболочек можно не удалять. Перевязывают пупочную вену и артерии; брюшину и апоневроз ушивают по возможности раздельно (рис. 26). При введении органов в брюшную полость рекомендуется приподнимать края кожного разреза. При невозможности стянуть края кожного разреза производятся два боковых ослабляющих разреза, поверхности которых заживают путем гранулирования (Я. Коссаковский).
ПУПОЧНЫЕ ГРЫЖИ НОВОРОЖДЕННЫХ После рождения ребенка в пупочных сосудах прекращается кровообращение, перевязанная пуповина начинает высыхать и на 5—6-й день отпадает, оставляя кожный рубец, наличие которого на грыжевом выпячивании отличает пупочную грыжу новорожденного от грыжи пупочного канатика. При нормальном развитии ребенка пупочное кольцо закрывается самостоятельно, и условия для образования пупочной грыжи отсутствуют. Остающиеся к рождению ребенка щелевидные или кольцевидные дефекты пупка могут самостоятельно закрыться в первые годы жизни. Развитие пупочных грыж наблюдается чаще в течение первых 2 месяцев и реже в возрасте от 3 до 12 месяцев. Пуповинные грыжи новорожденных обычно не подлежат оперативному вмешательству, а требуют наблюдения в детской консультации. При истончении кожи пупка, увеличении размеров выпячивания необходимо ставить вопрос об операции. Ущемление грыж новорожденных наблюдается редко, тем не менее родители ребенка должны быть осведомлены о возможности ущемления и необходимости в таких случаях срочного вмешательства. Операция проводится по методике, применяемой обычно у взрослых, — с поперечным разрезом, отсепарированием грыжевого мешка от пупка, рассечением апоневроза также в поперечном направлении и удвоением его по Дьяконову— Мейо—Сапежко. Обычно достаточно наложения 2—3 швов для подведения края апоневроза с целью удвоения его и 2—3 швов для подшивания верхнего края. ПУПОЧНЫЕ ГРЫЖИ ДЕТСКОГО ВОЗРАСТА Пупочные грыжи у детей составляют, по данным Н. В. Шварца (1935), 12—15 % к общему количеству грыж, по С. Я. Долецкому —3,8 %. Чаще они наблюдаются у девочек, развиваются преимущественно до 10-летнего возраста, обычно имеют незначительную величину и только в исключительных случаях достигают больших размеров. В развитии пупочных грыж имеет значение неполноценное прикрытие пупочной фасцией пупочного кольца с образованием слабого участка, предрасположенного к выпячиванию брюшины. Развитие пупочных грыж при недоношенности, гипотрофии, рахите связано с последующим ослаблением брюшной стенки в целом и пупочной области в частности. Различные заболевания детского возраста, связанные с повышением внутрибрюшного давления при кашле, натуживании, коклюше, бронхопневмонии, фимозе, дизентерии, запорах, способствуют расширению пупочного кольца, и начальная степень выпячивания брюшины увеличивается, образуя грыжевой мешок с воротами на уровне малоподатливых к расширению плотных краев пупочного кольца. В грыжевой мешок пупочных грыж у детей чаще входят сальник и тонкий кишечник. Ущемление пупочных грыж у детей встречается редко, тем не менее необходимо тщательное наблюдение за ребенком при заболеваниях, связанных с повышением внутрибрюшного давления, и особое внимание к поведению ребенка и жалобам его на боли в животе, которые могут быть связаны с метеоризмом, различными нарушениями функций кишечника, а также сращением сальника с грыжевым мешком, что у детей наблюдается весьма редко. При жалобах на боли в животе и в области пупочной грыжи нельзя забывать и о возможности развития аппендицита, клиническая картина которого не всегда бывает ясной. Наблюдения требуют дети, предъявляющие жалобы на коликообразные боли в животе; при жалобах на боли всегда необходимо осматривать пупочное кольцо, ощупывать его и при наличии изолированной болезненности проводить повторные осмотры. Пупочное кольцо обычно хорошо прощупывается, и в положении лежа определяются гладкие края его. Одновременно с расширением пупочного кольца наблюдается некоторое расхождение прямых мышц живота. Это расхождение хорошо определяется в горизонтальном положении при поднимании головы и туловища, когда прямые мышцы живота сокращаются, оформляя края расхождения и выпячивание. При правильном развитии ребенка пупочное отверстие обычно к 2—3 годам постепенно уменьшается в размерах и тем самым устраняются возможности дальнейшего выпячивания — грыжевого мешка. В этом возрасте оперативное лечение применяется редко и показано только при наличии прогрессирующего увеличения выпячивания или ущемления. Выжидательная тактика является обоснованной. Применение бандажей при пупочных грыжах с механическим прижатием пупочного кольца ранее считалось вполне целесообразным мероприятием. В дальнейшем наблюдения показали, что длительное ношение бандажа ведет к атрофии тканей в области пупочного кольца. Бандаж легко сползает, вызывает раздражение кожи. С. Д. Терновский считает применение бандажей при пупочных грыжах не только ненужным, но даже вредным. При малых пупочных грыжах целесообразно сближать кожу в области пупочного кольца полосками липкого пластыря, что обеспечивает равномерное давление на область пупка. Наложенные полоски липкого пластыря не должны переходить за переднюю подмышечную линию. Повязку из липкого пластыря можно не менять более недели. Ребенка можно купать, не снимая повязки. Для укрепления брюшного пресса рекомендуется гимнастика. У детей старше 4—5 лет применять липкопластырную повязку нецелесообразно, так как закрытие пупочного кольца в этом возрасте наблюдается редко. Операции при пупочных грыжах у детей С. Д. Терновский (1959) обращает внимание на необходимость в каждом случае выяснить показания к операции и не расширять их, даже при простых операциях у маленьких детей, особенно до 2 лет. Пупочные грыжи у детей обычно не достигают больших размеров, что облегчает операцию, которая производится преимущественно под эфирным наркозом. При небольших пупочных грыжах целесообразен способ Лексера (Lexer). Проводят продольный или овальный разрез кожи, обнажают грыжевой мешок и выделяют шейку. После вскрытия мешка и осмотра его полости прошивают шейку у основания и перевязывают ее на обе стороны. После погружения культи накладывают кисетный шелковый шов на апоневроз белой линии. Рекомендованное Лексером наложение проволочного шва в настоящее время не применяется. 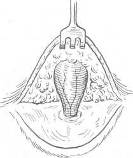  Рис. 27. Операция при пупочной грыже (Spitzy). Наиболее распространенным и простым способом является операция Шпици (Spitzy), при которой кожный разрез в виде полукруга проводится у основания грыжевого выпячивания снизу. Отсепаровывают кожу с подкожной клетчаткой, выделяют шейку грыжевого мешка (рис. 27, а), а дно мешка остается спаянным с кожей пупка (рис. 27, б). После осмотра мешка шейку его прошивают шелковым или кетгутовым швом, который завязывают на обе стороны. Часть дна грыжевого мешка, прилегающего к коже пупка, иссекают. На края апоневроза накладывают узловые шелковые швы (3—4), после чего зашивают кожу. При этой операции пупок остается, что имеет косметическое значение. Для восстановления кожной втянутости пупка можно наложить 2—3 тонких шва на оставшийся участок отсеченного грыжевого мешка с фиксацией их к апоневрозу белой линии. При достаточной ширине белой линии у более взрослых детей операцию можно дополнить удвоением апоневроза по Дьяконову—Мейо—Сапежко. ПУПОЧНАЯ ГРЫЖА У ВЗРОСЛЫХ (HERNIA UMBILICALIS ADULTORUM) Пупочная грыжа у взрослых встречается в 2—3 % всех наружных грыж живота. Развитие пупочных грыж чаще наблюдается у женщин (около 80 %) в возрасте старше 40 лет. Образование пупочных грыж у взрослых находится в связи с врожденными дефектами развития пупочной области. При неблагоприятных условиях пупочное кольцо расширяется; ткани, окружающие его, атрофируются; устойчивость кольца к внутрибрюшному давлению снижается. Ожирение, повторные беременности, протекающие без соблюдения необходимого режима, пренебрежение физическими упражнениями, гимнастикой предрасполагают к прогрессирующему увеличению грыжевого выпячивания, особенно у тучных, у которых оно нередко достигает весьма большой величины (рис. 28). Содержимым грыжевых мешков пупочных грыж у взрослых чаще всего бывают сальник, тонкие кишки, реже — поперечноободочная кишка, желудок, слепая кишка с червеобразным отростком, желчный пузырь. И в настоящее время наблюдаются случаи запущенных пупочных грыж со сращениями вышедших в грыжевой мешок органов брюшной полости между собой и со стенкой грыжевого мешка, что сопровождается полной или частичной невправимостыо грыжевого содержимого (рис. 29). Характерно также развитие в полости грыжевого мешка отдельных изолированных камер (многокамерные грыжевые мешки) с полной возможностью ущемления содержимого, чаще сальника, непосредственно в одной из камер. Атония кишечника значительно осложняет симптоматику пупочных грыж. Ущемление пупочных грыж у взрослых, по данным Института скорой помощи имени Н. В. Склифосовского, наблюдается в 5,4 % случаев, по материалам 1-го пленума Всероссийского общества хирургов (1957) — от 4,6 до 6,7 %. Распознавание ущемленных пупочных грыж может представить значительные затруднения при невправимых грыжах в сочетании с острыми заболеваниями органов брюшной полости, особенно сопровождающихся перитонеальными явлениями. При этих заболеваниях грыжевое выпячивание может увеличиваться в размерах в связи с повышением внутрибрюшного давления и скоплением воспалительного выпота в полости грыжевого мешка. Сопутствующие же диспепсические явления еще больше увеличивают трудность дифференциального диагноза.  Рис. 28. Больная с пупочной грыжей и отвисающим животом.  Рис. 29. Больная с большой невправимой пупочной грыжей. Операции при пупочных грыжах у взрослых Обезболивание. При операциях по поводу больших пупочных грыж, особенно у женщин с избыточно развитым жировым слоем, необходима хорошая, полноценная анестезия, которую можно обеспечить методом А. В. Вишневского. Еще до обезболивания отмечают на животе поперечно расположенный овал, в центре которого располагается грыжевое выпячивание; размеры овала определяются не только величиной грыжи, но и необходимостью иссечения избыточного количества кожи и подкожной клетчатки для устранения отвисания живота. Анестезию можно начинать одновременно с двух сторон — от хирурга и от ассистента. По линии предполагаемого разреза проводят тугую инфильтрацию во всю толщу до апоневроза (рис. 30, а). После рассечения кожи и подкожножирового слоя обнажают апоневроз, под который вводят раствор новокаина по методу ползучего инфильтрата. Далее дополнительно делают несколько инъекций под приподнятый инфильтратом апоневроз на некотором расстоянии от грыжевого кольца. Под грыжевой мешок с отсепарованной кожей и подкожной клетчаткой вводят раствор новокаина, который окружает шейку грыжевого мешка и проникает в предбрюшинную клетчатку (рис. 30, б).   Рис. 30. Анестезия при операции по поводу пупочной грыжи по А. В. Вишневскому. а — инфильтрация кожи и подкожной клетчатки по линии предполагаемого разреза для иссечения избытка кожи и жирового слоя; 6 — разрез кожи по намеченному эллипсису. При очень больших пупочных грыжах, чаще невправимых, возникают показания к применению наркоза. Выбор способа операции зависит от величины выпячивания, давности грыжи и наличия сращений вышедших органов между собой и со стенкой грыжевого мешка. Учитывается также и сопутствующее большим грыжам расхождение прямых мышц живота. 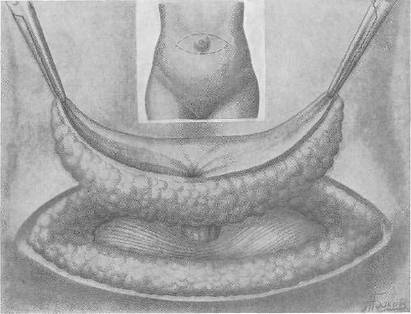 Рис. 31. Операция при пупочной грыже. Разрез кожи и отсепаровы-вание кожного лоскута. При больших пупочных грыжах у взрослых, часто невправимых, оперативное вмешательство может быть очень сложным, так как грыжевой мешок нередко состоит из нескольких полостей (камер) с многочисленными сращениями со стенкой грыжевого мешка (в одной или нескольких камерах) сальника и кишечных петель. Очерчивая эллипсоид отвесным разрезом до апоневроза, не отделяя краев кожи, мобилизуют жировой пласт (передник) с углов разреза (рис. 31), а затем, отсепаровав апоневроз до хорошей его видимости, окаймляют скальпелем узкую полоску апоневроза у грыжевых ворот (рис. 32, а). Эта деталь имеет большое значение, облегчая дальнейшее выделение грыжевого мешка, так как обычно шейка его бывает сращена с краями грыжевых ворот. После того как грыжевой мешок у шейки окаймлен узкой апоневротической полоской, он легко приподнимается кверху вместе с кожей, пупком и жировым пластом (рис. 32, б). Затем, слегка отступив от края грыжевых ворот, вскрывают грыжевой мешок у шейки и, осторожно захватывая края брюшины зажимами, отсекают мешок циркулярно, оставляя часть мешка у шейки его, чтобы можно было без натяжения наложить швы на брюшину (рис. 32, е, 33, а).  Рис. 32. Операция при пупочной грыже. Окаймляющий разрез у грыжевых ворот, отсечение грыжевого мешка.  Рис. 33. Операция при пупочной грыже. Наложение швов на апоневроз. Попутно в случае необходимости резецируют сальник отдельными прядками, тщательно лигируя культю его или же, лучше, прошивая ее. Сшивание поперечно рассеченного апоневроза на уровне грыжевых ворот по принципу «сюртучного шва» Сапежко призводится путем его удвоения. Первый ряд швов накладывают на нижний лоскут рассеченного апоневроза, несколько отступя от его края. Второй ряд П-образных швов накладывают, отступя на 1,5—2,5 см от линии первого и параллельно ему. Затем оба ряда швов (сначала первого, затем второго) проводят под верхний лоскут апоневроза (рис. 33, б). Сначала потягивают книзу нити нижнего ряда П-образных швов (рис. 33, в), что дает возможность надежно завязать верхний ряд швов, после чего без натяжения легко завязывают нижний ряд швов (рис. 34, а, б). Оставшийся свободным небольшой край верхнего лоскута подшивают отдельными кетгутовыми или тонкими шелковыми швами к нижнему лоскуту апоневроза (рис. 34, в). Приведенная методика операции отличается в деталях хирургической техники и способа наложения швов от распространенного способа удвоения апоневроза по Мейо (рис. 35). Здесь соблюдается принцип «сюртучного шва» Сапежко и поперечный разрез по Дьяконову, в связи с чем операцию эту следует называть операцией Дьяконова—Мейо—Сапежко.  Рис. 34. Операция при пупочной грыже. Дубликатура апоневроза. 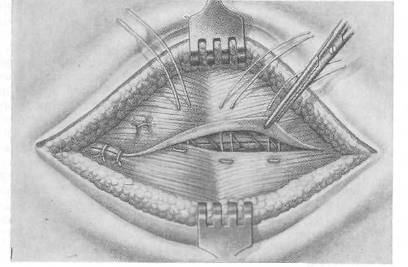 Рис. 35. Удвоение апоневроза при операции пупочной грыжи (Мауо). Рецидивы после операций пупочных грыж, по данным литературы, достигают 15—20 % при небольших грыжах и увеличиваются до 30—40 % при грыжах значительной величины, многокамерных, невправимых, требующих значительной реконструкции брюшной стенки. На нашем опыте операций по Дьяконову—Мейо—Сапежко с применением указанной методики и при педантичном проведении их рецидивов не наблюдалось. Операции при ущемленных пупочных грыжах Значительные трудности возникают при операции по поводу ущемленных пупочных грыж, особенно ранее невправимых. Разрез, проводимый непосредственно над грыжевым выпячиванием, может нарушить целость кишечных петель, сращенных со стенкой грыжевого мешка; кроме того, некротические изменения ущемленных органов превращают грыжевой мешок в опасный очаг инфекции. В этих случаях обосновано выделение грыжевого выпячивания полностью без предварительного вскрытия грыжевого мешка. Эта методика была предложена И. И. Грековым в 1923 г. У основания грыжевого выпячивания проводят круговой разрез, проникающий в брюшную полость вне ущемляющего кольца; грыжевое выпячивание удаляют полностью; резекция кишки производится вне брюшной полости; опасность внесения инфекции из грыжевого мешка в брюшную полость практически исключена. Операция завершается пластическим закрытием грыжевых ворот. Хирург должен до операции определить показания к удалению «блоком» (en bloc) ущемленной грыжи, учитывая, что при вскрытии грыжевого мешка можно встретиться с тяжелейшими осложнениями ущемленной грыжи (омертвение кишечных петель, каловая флегмона). Летальность после операций по поводу ущемленных пупочных грыж высока: по данным Института скорой помощи имени Н. В. Склифосовского, в 1928—1940 гг. она равнялась 14 % в 1941—1956 гг. снизилась до 6,1 % (С. В. Лобачев и О. И. Виноградова, 1958). Летальность по РСФСР за 1956 г. составила 5,4 % (Б. А. Петров). Высокая летальность объясняется поздним хирургическим вмешательством в сочетании с сопутствующими заболеваниями сердечно-сосудистой системы и легких и последствиями ущемления, которое необходимо приравнивать к тяжелой острой кишечной непроходимости (ацидоз, гипохлоремия, гипопротеинемия). ВЫБОР СПОСОБА, ДЕТАЛИ ХИРУРГИЧЕСКОЙ ТЕХНИКИ И ПРЕДУПРЕЖДЕНИЕ ОПАСНОСТЕЙ ПРИ ЭПИГАСТРАЛЬНЫХ И ПУПОЧНЫХ ГРЫЖАХ: БЛИЖАЙШИЙ ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД 1. Небольшие грыжи белой линии и пупка лучше оперировать под местным обезболиванием. Большие пупочные грыжи, особенно с многокамерными большими грыжевыми мешками, нередко невправимыми, целесообразнее оперировать под наркозом, что улучшит условия для спокойного, асептичного оперирования и надежной пластики. 2. При небольших эпигастральных грыжах после поперечного рассечения кожи и подкожной клетчатки следует тщательный гемостаз, выделение грыжевого мешка (предбрюшинной липомы) до четкой видимости грыжевых ворот и апоневроза в их окружности. 3. Грыжевые ворота (отверстие в апоневрозе) следует расширить путем рассечения апоневроза в поперечном направлении на небольшом протяжении в обе стороны. Лучше это рассечение провести над желобоватым зондом Кохера, которым края кольца (отверстия в апоневрозе) слегка приподнимаются. 4. Грыжевой мешок (или предбрюшинную липому) следует выделить до шейки, прошить, завязать на обе стороны и отсечь. Надо соблюдать особую осторожность, если предбрюшинная липома не имеет выраженной шейки или если нет уверенности, что среди жировой клетчатки не скрывается небольшая брюшинная воронка (грыжевой мешок). 5. До закрытия дефекта следует небольшим марлевым шариком (тупфером), зажатым в кровоостанавливающий зажим, отделить клетчатку у культи грыжевого мешка от апоневроза с задней его поверхности, что даст возможность более легко наложить швы на апоневроз для надежного закрытия грыжевых ворот. 6. Закрывать грыжевые ворота лучше всего путем удвоения апоневроза при помощи 2—3 П-образных швов (см. рис. 35). Прошивать апоневроз следует на глаз под защитой шпателя или зонда Кохера, подведенного под апоневроз над брюшиной. 7. При больших эпигастральных грыжах закрытие грыжевых ворот производится посредством двух рядов П-образных швов («сюртучный шов» по Сапежко). 8. Для прочного сращения важно, чтобы дубликатура апоневроза обеспечила прилегание обеих створок его по всей поверхности сшиваемых листков. Для этой цели следует завязывать верхние швы при максимальном натяжении наложенных, но еще не завязанных швов нижнего ряда (рис. 34, б), а затем, подтянув вверх завязанные П-образные швы, сделать «оторочку» свободного края тонким кетгутом (или шелком № 3), как показано на рис. 34, в. 9. В угол зашитой раны следует ввести тонкий дренаж или резиновую полоску, а поверх повязки наложить завернутый в полотенце плоский мешочек с песком (что надо сделать тотчас после снятия больного с операционного стола). После удаления дренажа (на 2-й день после операции) целесообразно также на 2—3 часа положить мешочек с песком. Эти несложные меры гарантируют в значительной степени от послеоперационных гематом и сером. 10. При малых пупочных грыжах у подростков и молодых больных лучше всего пользоваться поперечным полуэллипсоидным разрезом Мейо, очерчивающим пупок снизу, а затем отсепаровать его вместе с очерченным лоскутом кверху. В дальнейшем техника операции такая же, как и при эпигастральных грыжах. После закрытия грыжевых ворот целесообразно 1—2 кетгутовыми (или тонкими шелковыми) швами на тонкой изогнутой режущей игле прошить изнутри кожу у пупка и фиксировать его к сшитому апоневрозу строго по средней линии; таким образом пупок займет свое прежнее место. 11. При больших пупочных грыжах после отсепаровки апоневроза следует иссечь пупочное кольцо, очертив его скальпелем узкой полоской (см. рис. 32). Эта деталь в технике операции упрощает дальнейший ход операции, так как отпадает необходимость выделять грыжевой мешок от спаек в окружности шейки мешка у пупочного кольца. Эти спайки нередко встречаются при больших пупочных грыжах у тучных женщин. 12. При дальнейшем круговом (циркулярном) рассечении грыжевого мешка у шейки необходимо соблюдать крайнюю осторожность, чтобы не поранить стенку кишки или не повредить сосуды в сращенных прядях сальника. Полезно в таких случаях проводить рассечение грыжевого мешка под защитой подведенного под брюшину зонда Кохера или другого инструмента. 13. При резекции сращенного с грыжевым мешком сальника следует надежно лигировать после рассечения его между двумя зажимами центральные культи сальника, не оставляя их слишком короткими. Сальник лучше лигировать не слишком толстыми прядями. 14. При не очень широкой шейке грыжевого мешка можно прошить и лигировать ее на обе стороны; при широкой шейке лучше наложить обычный непрерывный шов на брюшину. 15. После закрытия грыжевых ворот надо ввести две длинные дренажные трубки в оба угла зашитой кожной раны, а затем положить на область операционной раны плоский мешочек с песком. Поверх повязки полезно наложить две широкие полосы липкого пластыря, уходящие в обе стороны на поясничную область. 16. После операции небольших эпигастральных и малых пупочных грыж больные могут вставать с постели на 2—3-й день. При больших грыжах белой линии и пупочных, при которых хирургическое вмешательство бывает более обширным, а само закрытие грыжевых ворот — более сложным, больные могут быть активными в постели со 2-го дня, а вставать можно разрешать с 6—8—10-го дня в соответствии с общим состоянием больного. Перед вставанием полезно обшить полотенцем живот (особенно у тучных больных), либо забинтовать его эластическим бинтом. Глава XIV Грыжи полулунной (спигелиевой) линии ХИРУРГИЧЕСКАЯ АНАТОМИЯ И ПАТОГЕНЕЗ Грыжевые выпячивания при грыжах полулунной линии развиваются по линии, соединяющей пупок с передней верхней остью подвздошной кости в непосредственной близости к наружному краю влагалища прямой мышцы живота (рис. 36). С. Л. Колюбакиным (1922) были проведены анатомические исследования данного участка как «слабого» места апоневроза поперечной мышцы живота в области разветвления a. epigastrica inferior на уровне полулунной линии и в области анастомозов a. thoracica interna (PNA) и a. epigastrica inferior. Исследования показали, что a. epigastrica inferior располагается под боковым краем прямой мышцы живота и ветви ее проходят в щели апоневроза поперечной мышцы по полулунной линии на месте пересечения с линией, проведенной между обеими передними верхними остями подвздошных костей. Размеры этих щелей, но данным С. Л. Колюбакина, равны 3—18 мм и наблюдались у 40 % исследованных им трупов. Грыжевые ворота обычно имеют овальную или круглую форму и в некоторых случаях люгут достигать значительной величины. Анатомические исследования В. И. Ларина (1940) показали, что наибольшее количество щелей и отверстий находится не у полулунной линии, а у наружного края полукружной линии— linea arcuata (PNA)1. Поэтому В. И. Ларин склонен считать эти щели местом выхода грыж, называемых грыжами полукружной линии. Непосредственная анатомическая близость полукружной линии к полулунной дает возможность сохранить термин «грыжа полулунной (спигелиевой) линии» в повседневной практике.  Рис. 36. Хирургическая анатомия полулунной (спигелиевой) линии (по В. II. Воробьеву и Р. Д. Синельникову). 1 — linea serailunaris; 2 — linea semicircularis; 3 — vagina m. recti abdominis (переднийлисток); 4 — fascia transversals. Грыжи полулунной линии по своему анатомическому расположению могут быть разделены на три разновидности соответственно анатомическим слоям брюшной стенки: 1) грыжи, располагающиеся подкожно; 2) грыжи интерстициаль-ные, при которых выпячивание располагается между внутренней косой мышцей и апоневрозом; 3) грыжи, располагающиеся предбрюшинно (проперитонеально). От грыжевого мешка иногда отходят дивертикулы, которые располагаются между отдельными слоями данного анатомического участка. В патогенезе грыж полулунной линии предбрюшннные липомы имеют значение, аналогичное предбрюшинным липомам белой линии живота. С. Л. Колюбакин наблюдал при операции по поводу грыжи пелулунной линии щель, через которую рядом с ветвью a. epigastrica inferior выходила предбрюшинная липома величиной с голубиное яйцо; при потягивании ее появлялась брюшина. Величина грыж полулунной линии различна: от едва заметного выпячивания до величины головы ребенка. Содержимым грыжевых мешков чаще бывают сальник, тонкая кишка и как исключение желчный пузырь (Т. С. Сихарулидзе). 1 Linea semicircularis (BNA). КЛИНИКА И РАСПОЗНАВАНИЕ Грыжи полулунной линии встречаются редко, обычно на одной стороне, реже — с обеих, и достигают иногда значительной величины (рис. 37). На 1008 операций грыж различной локализации И. А. Петухов один раз наблюдал грыжу полулунной линии. И. И. Булынин описал один случай грыжи полулунной линии на 716 операций по поводу грыж.  Рис. 37. Двусторонняя грыжа спигелиевой линии (Wullstein). Грыжи полулунной линии наблюдаются чаще у женщин. По сводным данным Т. Юсупова (1962), среди 45 больных с грыжами полулунной линии было 29 женщин. В клинике, руководимой B.C. Маятом, находилось 6 женщин с грыжами полулунной линии. Грыжи эти встречаются чаще в пожилом возрасте. Распознать грыжу полулунной линии при малой ее величине нелегко. Еще более затруднено распознавание при значительной тучности больных. Надо полагать, что грыжи эти встречаются чаще, но распознаются редко, и прежде всего потому, что о них не всегда помнят. Трудности в распознавании зависят также и от анатомического нахождения грыжевого выпячивания, располагающегося интерстициально. Анамнестические данные указывают на периодически появляющиеся выпячивания между пупком и передней верхней остью подвздошной кости. Болевые ощущения уменьшаются при горизонтальном положении больного, увеличиваются при ощупывании. Отмечается также усиление болевых ощущений к концу дня и при длительном напряжении брюшного пресса. При осмотре больных необходимо обращать внимание на болезненность в типичном для грыжи полулунной линии анатомическом участке (Л. А. Одес). А. Л. Стуккей и Г. Д. Лучко с 1951 по 1961 г. оперировали по поводу грыж полулунной линии 19 больных (7 мужчин и 12 женщин) в возрасте от 26 до 57 лет. Лишь трое из них поступили с предположительным диагнозом «грыжа спигелиевой линии», остальные же поступали с диагнозами аппендицита, печеночной или почечной колики, истерии. Приводим наше наблюдение. Больной 78 лет с 1957 г. жалуется на периодические боли в животе, не связанные с приемом пищи. В 1960 г. продолжает жаловаться на боли в левой половине живота. Диагноз поликлиники: «хронический колит». В 1960 г. больной обратился с жалобами на болезненное выпячивание в левой половине живота, которое появилось за 4 часа до осмотра. Тошноты и рвоты нет. При осмотре в положении стоя определяется округлой формы плотное болезненное выпячивание размером 3x4 см, располагающееся по линии, соединяющей пупок с передней верхней остыо подвздошной кости ira расстоянии 12 см от пупка и 6 см от ости. После того как больной лег, выпячивание самостоятельно вправилось и болевые ощущения полностью прошли. При пальпации определяется незначительное углубление — ямка в области вправившегося грыжевого выпячивания. Диагноз — грыжа полулунной линии. Больной оставлен под наблюдением. Ущемление грыж полулунной линии наблюдается в 40 — 70 % случаев. Частота ущемлений объясняется узостью щелевидных грыжевых ворот и малоподатливыми краями их. Наблюдение над двусторонней грыжей полулунной линии у женщины 50 лет с ущемлением грыжи слева приводит Я. П. Меломед (1959), ущемленная грыжа имела диаметр 8 см, в грыжевом мешке — сигмовидная кишка, тонкая кишка, сальник. ОПЕРАЦИИ ПРИ ГРЫЖАХ ПОЛУЛУННОЙ ЛИНИИ Применяются различные разрезы: косой (В. И. Ларин, В. Я. Мачан), параректальный (Н. И. Трутень, С. Л. Колю-бакин), поперечный (Т. С. Сихарулидзе). Наиболее выгодным с анатомической точки зрения является косой параректальный разрез, при котором щадятся нервы передней брюшной стенки и их ветви, что имеет исключительное значение для отдаленных результатов операции. При грыжевых выпячиваниях, плохо прощупывающихся и малых по своим размерам, особенно при значительно выраженной жировой клетчатке, рекомендуется до операции намечать локализацию грыжевого выпячивания, что облегчит операцию, проводимую под местной анестезией. При ущемленных грыжах рассечение апоневроза необходимо производить после захватывания стенки грыжевого мешка и рассечения его с осмотром ущемленных органов. Рассечение апоневроза производится по направлению волокон его, что облегчает дальнейшее закрытие дефекта. При выделении грыжевого мешка необходимо иметь в виду непосредственное прилегание к грыжевым воротам и шейке мешка a. epigastrica inferior, пульсация которой может быть определена ощупыванием. Культю грыжевого мешка необходимо погрузить под поперечную фасцию и наложить на края ее швы для более надежного укрепления брюшной стенки на данном участке. Далее следует послойное наложение швов на мышцы и участки рассеченных апоневрозов. Апоневроз наружной косой мышцы, который обычно бывает несколько растянутым, целесообразно удвоить. 1, 2, 3, 4, 5, 6, 7, 8, 9, 10, 11, 12, 13, 14, 15, 16, 17, 18, 19, 20 |
|||||||